Angioplastía coronaria transluminal percutánea (PTCA) y colocación de endoprótesis vascular (stent)
(PTCA, intervención coronaria percutánea, PCI)
Descripción general del procedimiento
¿Qué es la angioplastía coronaria transluminal percutánea (PTCA)?
 |
| Haga clic sobre la imagen para ampliar |
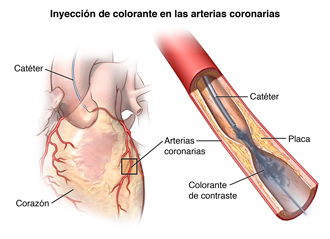
La angioplastía coronaria transluminal percutánea (PTCA), por sus siglas en inglés) se realiza para abrir las arterias coronarias obstruidas a causa de la enfermedad de la arteria coronaria (CAD) y para restaurar el flujo sanguíneo arterial hacia el tejido cardíaco sin necesidad de recurrir a una cirugía a corazón abierto. Se inserta un catéter (tubo largo y hueco) especial dentro de la arteria coronaria que recibirá tratamiento. Este catéter tiene un balón diminuto en la punta. Se infla el balón después de que el catéter se haya colocado dentro de la zona estenosada de la arteria coronaria. Al inflarse el balón, se comprime el tejido graso de la arteria y se forma una abertura más grande dentro de la arteria para mejorar el flujo sanguíneo.
El uso de fluoroscopía (tipo especial de rayos-X, similar a una "película" de rayos-X) ayuda al médico a localizar los bloqueos en las arterias coronarias, a medida que el colorante de contraste se desplaza por las arterias.
Durante la PTCA se puede utilizar una técnica llamada ultrasonido intravascular (IVUS, por sus siglas en inglés), en la que se utiliza una computadora y un transductor que emite ondas sonoras ultrasónicas para generar imágenes de los vasos sanguíneos. La utilización del IVUS provee visualización y medición directas del interior de los vasos sanguíneos y puede ayudar al médico a seleccionar el tamaño adecuado de balones y/o endoprótesis vasculares (stents), para asegurarse de que la endoprótesis, si fuera necesaria, se abra correctamente, o bien para evaluar la utilización de otros instrumentos de angioplastía. Una técnica llamada evaluación de reserva fraccional de flujo (FFR) se utiliza a menudo durante un cateterismo para ayudar a determinar el significado de un estrechamiento coronario moderado. La técnica consiste en colocar un cable de presión de transducción a través del estrechamiento, y tras una breve infusión de medicamento, la medición de la variación de la presión en la arteria coronaria. Esto puede ayudar al médico a decidir si la PTCA o colocación de stent es el adecuado.
El médico puede determinar que es necesario realizar otro tipo de procedimiento. Esto puede incluir el uso de aterectomía (extracción de placa) en el lugar donde se produjo la estenosis de la arteria. En una aterectomía, el balón puede tener pequeñas hojas y una punta giratoria en el extremo del catéter. Cuando el catéter llega al lugar de la estenosis dentro de la arteria, se rompe o se corta la placa para poder abrir la arteria.
¿Qué es la colocación de una endoprótesis vascular (stent)?
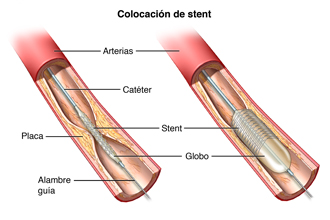
En los últimos años, se han desarrollado muchos perfeccionamientos en el procedimiento de PTCA. Un procedimiento común que se utiliza en la PTCA es la colocación de endoprótesis vasculares. La endoprótesis vascular es un dispositivo metálico muy pequeño, expandible, que se inserta dentro de la zona de la arteria recientemente abierta con el propósito de impedir que la arteria se vuelva a estenosar (angostar) u ocluir (cerrar).
 |
| Haga clic sobre la imagen para ampliar |
Una vez colocada la endoprótesis vascular, se comenzará a formar tejido sobre ella, pocos días después del procedimiento. La endoprótesis vascular quedará completamente cubierta por tejido al cabo de un m es, aproximadamente. Es necesario tomar un medicamento, como aspirina o clopidogrel (Plavix?), que disminuye la viscosidad de las plaquetas (tipo de células sanguíneas que se agrupan para formar coágulos para detener el sangrado) con el fin de evitar que se formen coágulos dentro de la endoprótesis vascular.
Las endoprótesis vasculares más nuevas (stents farmacológicos o DES, por sus siglas en inglés) están recubiertas de un medicamento que previene la formación de tejido cicatricial dentro de la endoprótesis vascular. Estos stents farmacológicos liberan el medicamento dentro del mismo vaso sanguíneo. Este medicamento inhibe el crecimiento excesivo de tejido que se puede producir dentro de la endoprótesis vascular. El efecto de este medicamento es prevenir la estenosis del vaso sanguíneo recientemente tratado con endoprótesis vascular.
Si se forma tejido cicatricial dentro de la endoprótesis vascular, se puede utilizar radioterapia (llamada braquiterapia) para despejar la zona cicatricial y abrir el vaso por completo.
Otros procedimientos relacionados que se pueden usar para evaluar el corazón incluyen: electrocardiograma (ECG) en reposo o de esfuerzo, monitor Holter, ECG de señal promediada, cateterización cardíaca, radiografías de tórax, tomografía computarizada (TC) de tórax, ecocardiografía, estudios electrofisiológicos, resonancia magnética nuclear (RMN) del corazón, escaneos de perfusión miocárdica, angiografía con radionúclidos y tomografía computarizada ultrarrápida. Consulte estos procedimientos para obtener información adicional.
Una técnica adicional es la aterectomía rotacional. Esto a veces se utiliza para ayudar a la colocación del stent cuando la placa se endurece y está calcificada.
Enfermedad de la arteria coronaria
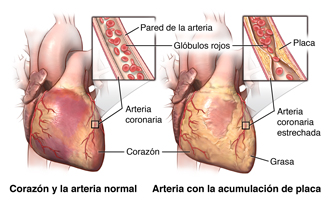
La enfermedad de la arteria coronaria (CAD) es el estrechamiento de las arterias coronarias (los vasos sanguíneos que suministran oxígeno y nutrientes al músculo cardíaco) debido a una acumulación de materias grasas en las paredes de las arterias. Dicha acumulación hace que el interior de las arterias se estreche y se vuelva irregular, limitando el suministro de sangre rica en oxígeno al músculo cardíaco.
 |
| Haga clic sobre la imagen para ampliar |
Para entender mejor cómo la enfermedad de la arteria coronaria afecta al corazón, a continuación se presenta un análisis de la anatomía y las funciones básicas del corazón.
El corazón es básicamente una bomba. El corazón está constituido por tejido muscular especializado, llamado miocardio. La principal función del corazón es bombear sangre a todo el cuerpo, para que los tejidos puedan recibir oxígeno y nutrientes, y para que las sustancias de desecho se eliminen.
Como toda bomba, el corazón requiere combustible para funcionar. El miocardio requiere oxígeno y nutrientes, como cualquier otro tejido del cuerpo. Sin embargo, la sangre que pasa por las cavidades del corazón solamente lo hace en su recorrido por el cuerpo: esta sangre no aporta oxígeno ni nutrientes al miocardio. El miocardio recibe oxígeno y nutrientes de las arterias coronarias, que están por fuera del corazón.
Angina
Cuando el tejido cardíaco no recibe una cantidad de sangre adecuada, no puede funcionar igual de bien. Si la irrigación de sangre del miocardio disminuye durante un tiempo, se puede producir una afección llamada isquemia. La isquemia puede reducir la capacidad de bombeo del corazón, debido a que el músculo cardíaco está debilitado por la falta de alimento y oxígeno.
Desafortunadamente, es posible que no tenga síntomas de la enfermedad de la arteria coronaria inicial, aun así, la enfermedad seguirá progresando hasta que haya un bloqueo arterial suficiente como para causar angina (dolor de pecho o molestia por la enfermedad de la arteria coronaria). Las sensaciones de angina incluyen dolor de pecho o en el brazo, presión en el pecho, fatiga, indigestión, pa lpitaciones y falta de aire.
Ataque al corazón
Si la arteria coronaria se encuentra completamente cerrada por un coágulo de sangre, puede producirse un infarto de miocardio (ataque al corazón). El coágulo de sangre se puede formar cuando se rompe una placa (acumulación de tejido graso dentro de las paredes arteriales). Si el flujo sanguíneo no se puede restablecer rápidamente en un área particular del músculo cardíaco afectado, el tejido muere.
Razones para realizar el procedimiento
La angioplastía coronaria transluminal percutánea se realiza para restaurar el flujo sanguíneo de la arteria coronaria, cuando la arteria estenosada se encuentra en un lugar al que se pueda llegar por este medio. No toda enfermedad de la arteria coronaria se puede tratar con angioplastía coronaria transluminal percutánea. Su médico determinará el mejor tratamiento para la enfermedad de la arteria coronaria, según sus circunstancias personales.
Su médico puede recomendarle una angioplastía coronaria transluminal percutánea por otros motivos.
Riesgos del procedimiento
Los posibles riesgos asociados con la angioplastía coronaria transluminal percutánea, la aterectomía y/o la endoprótesis vascular pueden incluir, entre otros, los siguientes:
-
Sangrado en el lugar de inserción del catéter (por lo general en la ingle, aunque también se puede utilizar el brazo en ciertas circunstancias)
-
Coágulo de sangre o lesión al vaso sanguíneo en el lugar de la inserción
-
Coágulo de sangre dentro del vaso tratado con angioplastía coronaria transluminal percutánea o endoprótesis vascular
-
Infección en el lugar de inserción del catéter
-
Disritmias/arritmias cardíacas (ritmo cardíaco anormal)
-
Infarto de miocardio
-
Dolor o molestias en el tórax
-
Ruptura de la arteria coronaria, lo que requiere una cirugía a corazón abierto
Es posible que desee preguntarle a su médico sobre la cantidad de radiación utilizada durante el procedimiento y los riesgos relacionados con su situación particular. Es una buena idea llevar un registro de su historial de exposición a la radiación, como exploraciones anteriores y otros tipos de exploraciones radiológicas, de forma tal que pueda informar a su médico. Los riesgos asociados con la exposición a la radiación pueden estar relacionados a la cantidad acumulativa de exámenes y/o tratamientos con rayos X durante un período de tiempo prolongado.
Si está embarazada o sospecha estarlo, debe informárselo a su médico debido al riesgo de lesionar al feto con la angioplastía coronaria transluminal percutánea. La exposición a la radiación durante el embarazo puede provocar anomalías congénitas. Si está lactando o amamantando, debe informárselo al médico.
Existe el riesgo de tener una reacción alérgica al colorante. Los pacientes con alergia o sensibilidad a ciertos medicamentos, colorante de contraste, yodo, o mariscos deben informarlo a su médico. Además, los pacientes con insuficiencia renal u otros problemas renales deben informarlo a su médico.
A algunos pacientes, tener que estar acostados sin moverse sobre la mesa durante el procedimiento podría causarle cierta molestia o dolor.
Es posible que existan otros riesgos dependiendo de su estado de salud específico. Recuerde consultar todas sus dudas con su médico antes del procedimiento.
Antes del procedimiento
-
Su médico le explicará el procedimiento y le ofrecerá la oportunidad de formular las preguntas que tenga al respecto.
-
Se le pedirá que firme un formulario de consentimiento mediante el que autoriza la realización de la prueba. Lea el formulario atentamente, y pregunte si hay algo que no le resulta claro.
-
Infórmele al médico si ha tenido alguna vez una reacción a cualquier colorante de contraste, o si tiene alergia al yodo o a los mariscos.
-
Infórmele al médico si tiene sensibilidad o alergia a algún medicamento, látex, cinta adhesiva y agentes anestésicos (locales y generales).
-
Deberá ayunar durante un período determinado antes del procedimiento. Su médico le avisará cuánto tiempo deberá ayunar, ya sea por algunas horas o durante toda la noche.
-
Si está embarazada o sospecha que puede estarlo, debe informárselo a su médico.
-
Infórmele al médico si tiene algún piercing en el tórax y/o abdomen.
-
Informe a su médico sobre todos los medicamentos (con receta y de venta libre) y suplementos de hierbas que esté tomando.
-
Informe a su médico si tiene antecedentes de trastornos hemorrágicos o si está tomando medicamentos anticoagulantes (diluyentes sanguíneos), aspirina u otros medicamentos que afecten la coagulación de la sangre. Quizá sea necesario que deje de tomar algunos de estos medicamentos antes del procedimiento.
-
Su médico puede solicitar un análisis de sangre antes del procedimiento para determinar cuánto tarda en coagular la sangre. También pueden realizarse otros análisis de sangre.
-
Si tiene un marcapasos, infórmeselo a su médico.
-
Tal vez le administren un sedante antes del procedimiento para ayudarlo a relajarse.
-
En función de su estado clínico, el médico puede solicitar otra preparación específica.
Durante el procedimiento
 |
| Haga clic en la imagen para agrandar |
Se puede realizar una angioplastía coronaria transluminal percutánea como parte de su estadía en un hospital. Los procedimientos pueden variar en función de su estado y las prácticas de su médico.
Normalmente, una angioplastía coronaria transluminal percutánea sigue este proceso:
-
Se le pedirá que se quite las joyas u otros objetos que puedan interferir con el procedimiento. Si usa dentaduras o audífonos, puede dejárselos puestos.
-
Se le pedirá que se quite la ropa y se le entregará una bata para que se la ponga.
-
Se le pedirá que vacíe la vejiga antes del procedimiento.
-
Si hay mucho pelo in el área de la inserción de la catéter, puede ser recortada.
-
Se colocará una vía intravenosa (IV) en la mano o en el brazo antes del procedimiento para inyectarle medicamentos o administrarle líquidos por vía intravenosa si los necesita.
-
Se lo acostará boca arriba en la mesa de procedimientos.
-
Estará conectado a un monitor de electrocardiograma (ECG) que registra la actividad eléctrica del corazón y lo controla durante el procedimiento a través de unos pequeños electrodos adhesivos. Durante el procedimiento se controlarán las constantes vitales (frecuencia cardíaca, presión arterial, frecuencia respiratoria y nivel de oxigenación).
-
Habrá varias pantallas de monitoreo en la sala, que mostrarán las constantes vitales, las imágenes del catéter moviéndose a través del cuerpo hacia el corazón y las estructuras del corazón cuando se inyecte el colorante.
-
Le administrarán un sedante a través de la vía IV antes de empezar el procedimiento para que se tranquilice. Sin embargo, probablemente permanezca despierto durante el procedimiento.
-
Se controlarán y marcarán sus pulsos debajo de la inserción para verificar la circulación del miembro debajo del lugar después del procedimiento.
-
Se inyectará un anestésico local en la piel, en el lugar de la inserción. Puede sentir picazón en el lugar por unos segundos después que se le inyecte el anestésico local.
-
Una vez que el anestésico local haya hecho efecto, se insertará una vaina, o introductor, en el vaso sanguíneo. Esto es un tubo de plástico a través del cual se insertará el catéter en el vaso sanguíneo, para hacerlo avanzar hasta el corazón. Si se usa el brazo, es posible que se haga una pequeña incisión (corte) a fin de exponer el vaso sanguíneo para insertar la vaina.
-
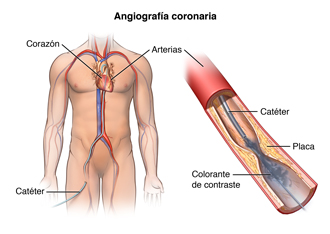
El catéter de angioplastia se insertará a través de la vaina en el vaso sanguíneo. El médico pasará el catéter por la aorta hasta el corazón. Se utilizará fluoroscopía para ayudar a pasar el catéter hasta el corazón.
-
Se pasará el catéter por las arterias coronarias. Una vez que el catéter esté colocado, se inyectará un colorante de contraste hasta las arterias coronarias para ver las zonas estenosadas. Es posible que sienta algunos efectos cuando se inyecte el colorante de contraste en la vía IV. Estos efectos incluyen una sensación de acaloramiento, sabor salado o metálico en la boca y/o un leve dolor de cabeza. Estos efectos generalmente duran unos instantes.
-
Debe informar al médico si siente alguna dificultad para respirar, sudoración, entumecimiento, náuseas y/o vómitos, escalofríos, picazón o palpitaciones.
-
Una vez inyectado el colorante de contraste, se tomarán una serie de imágenes radiográficas rápidas y secuenciales del corazón y de las arterias coronarias. En ese momento, es posible que le indiquen inhalar profundamente y sostener la respiración durante algunos segundos.
-
Cuando el médico localice la arteria estenosada, pasará el catéter hasta ese lugar y se inflará el balón para abrir la arteria. Es posible que experimente cierto dolor de pecho o molestia en este momento, como consecuencia de que el balón inflado está bloqueando temporariamente el flujo sanguíneo. Todo dolor o molestia en el pecho debería desaparecer cuando se desinfle el balón. Sin embargo, si nota alguna molestia o dolor continuos, como dolor de pecho, cuello, mandíbula, espalda o brazo, si le falta el aliento o le cuesta respirar, avísele al médico de inmediato.
-
Es posible que el médico infle y desinfle el balón varias veces. En ese momento se puede tomar la decisión de insertar una endoprótesis vascular para mantener la abertura de la arteria. En algunos casos, se puede insertar la endoprótesis en la arteria antes de inflar el balón. Al inflarse el balón, se abrirá la arteria y se expandirá por completo la endoprótesis vascular.
-
El médico tomará mediciones después de que se haya abierto la arteria. Una vez que se determine que la arteria está suficientemente abierta, se quitará el catéter de angioplastia.
-
El lugar de inserción puede cerrarse con un dispositivo de cierre que utiliza colágeno para sellar la abertura de la arteria, por medio de suturas, o bien aplicando presión manual sobre la zona para evitar que sangre el vaso sanguíneo. El médico determinará el método adecuado según su afección.
-
Si se utiliza un dispositivo de cierre, se aplicará un apósito estéril en el lugar. Si se emplea presión manual, el médico (o un asistente) mantendrá la presión en el lugar de la inserción para que se forme un coágulo. Cuando se haya detenido el sangrado, le pondrán un vendaje muy apretado en el lugar. Es posible que le coloquen una bolsita de arena u otro tipo de peso sobre el vendaje para ejercer más presión en el lugar, especialmente si es en la ingle.
-
Es posible que su médico decida no quitar la vaina, o introductor, del lugar de inserción durante aproximadamente cuatro a seis horas, con el fin de permitir que desaparezcan los efectos del medicamento anticoagulante administrado durante el procedimiento. Deberá permanecer acostado durante este tiempo. Si se empieza a sentir incómodo en esa posición, la enfermera puede administrarle medicamentos para eliminar las molestias.
-
Le ayudarán a pasar desde la mesa hasta una camilla para que lo puedan llevar al área de recuperación. NOTA: Si la inserción se realizó en la ingle, no se le permitirá doblar la pierna durante varias horas. Para ayudarle a recordar que debe mantener la pierna recta, pueden cubrirle la rodilla con una sábana, con los bordes metidos por debajo del colchón a ambos lados de la cama, para hacer una especie de sujeción floja.
Si el lugar de inserción fue en el brazo, se lo mantendrá elevado sobre almohadas y derecho, colocándolo en un brazal (tabla de plástico para el brazo diseñada para inmovilizar la articulación del codo). Además, alrededor del brazo y cerca del lugar de inserción se puede sujetar una banda plástica (que funciona como un cinturón alrededor de la cintura). La banda se aflojará durante determinados intervalos y luego se la quitarán en el momento adecuado, según lo indique su médico.
Después del procedimiento
En el hospital
Después del procedimiento, pueden trasladarlo a la sala de recuperación, donde permanecerá en observación, o pueden llevarlo nuevamente a la habitación del hospital. Permanecerá acostado en la cama durante varias horas después del procedimiento. Un enfermero controlará las constantes vitales, el lugar de la inserción y la circulación/sensibilidad en la pierna o el brazo afectados.
Deberá informar de inmediato al enfermero si siente dolor u opresión en el pecho, o cualquier otro dolor, y también cualquier sensación de calor, sangrado o dolor en el lugar de la inserción en la pierna o el brazo.
El reposo puede variar de dos a seis horas, en función de su situación específica. Si el médico le colocó un dispositivo de cierre, es posible que necesite menos tiempo de reposo.
En algunos casos, la vaina o introductor se pueden quedar colocados en el lugar de la inserción. Si es así, el período de reposo se prolongará hasta la remoción de la vaina. Después de extraerle la vaina, le podrán dar una comida liviana.
Posiblemente sienta la necesidad de orinar con frecuencia, debido a los efectos del colorante de contraste y a la mayor cantidad de líquidos. Deberá utilizar una chata u orinal mientras está en reposo, para no doblar la pierna o el brazo afectado.
Después de finalizar el período especificado de reposo, puede levantarse. La enfermera lo ayudará la primera vez que se levante y controlará su presión arterial mientras está acostado en la cama, sentado y de pie. Debe moverse lentamente al levantarse de la cama, para evitar marearse debido al período prolongado de reposo.
Se le pueden administrar medicamentos para el dolor o las molestias relacionados con el lugar de la inserción o como consecuencia de estar acostado y sin moverse durante un período prolongado.
Le recomendarán que beba agua y otros líquidos para ayudar a eliminar el colorante del cuerpo.
Puede reanudar su dieta habitual después del procedimiento, a menos que su médico decida lo contrario.
Lo más probable es que pase la noche en el hospital después del procedimiento. Según cuál sea su cuadro y los resultados de su procedimiento, es posible que permanezca internado durante más tiempo. Recibirá instrucciones detalladas sobre su alta médica y el período de recuperación.
En su hogar
Una vez en su casa, debe observar el lugar de la inserción para detectar sangrado, dolor inusual, hinchazón o cualquier cambio anormal de color o de temperatura en el lugar de la inserción o cerca de éste. Es normal tener un pequeño hematoma. Si observa una cantidad de sangre constante o abundante en el lugar, que no puede contener con una venda pequeña, notifique a su médico.
Si su médico usó un dispositivo de cierre en el lugar de la inserción, se le dará información específica acerca del tipo de dispositivo de cierre que se usó y de cómo debe cuidar el lugar de la inserción. Tendrá un pequeño nudo o bulto bajo la piel, en el lugar de la inserción. Es normal que esto ocurra. El nudo desaparecerá gradualmente en pocas semanas.
Será importante que mantenga el lugar de la inserción limpio y seco. El médico le dará indicaciones precisas acerca de cómo bañarse.
Posiblemente se le aconseje que no realice ninguna actividad agotadora. Su médico le indicará cuándo puede volver al trabajo y reanudar las actividades normales.
Avise al médico ante cualquiera de los siguientes cuadros:
-
fiebre y/o escalofríos
-
aumento del dolor, enrojecimiento, hinchazón, sangrado u otra secreción del lugar de la inserción
-
sensación de frío, entumecimiento y/u hormigueo, u otros cambios en la extremidad afectada
-
dolor/presión en el pecho, náuseas y/o vómitos, sudoración abundante, mareos y/o desmayos
Es posible que su médico le brinde instrucciones adicionales o alternativas después del procedimiento, en función de su situación específica.